Nesten halvparten av alle kreftpasienter mottar stråleterapi som en del av kreftbehandlingen. Strålebehandling er høyenergetisk røntgenstråling som påvirker kreftcellenes arvemateriale, slik at de enten dør eller slutter å dele seg. På denne måten er det mulig å helbrede og/eller begrense spredningen av kreft.
Målet med strålebehandling er å gi en stråledose som rammer kreftcellene uten å skade friskt vev. Ved å gi behandlingen over flere ganger (fraksjoner), får de normale cellene tid til å reparere seg selv. Normale celler er mer robuste og har større evne til å reparere seg selv enn kreftcellene. Derfor kommer de fleste normale cellene seg etter bestrålingen.
Strålene virker kun på området de treffer og virkningen økes med økt dose. Stråledose måles i Gray (Gy) og er uttrykk for energien som absorberes i vevet. 1Gy = 1 joule/kg.

Når brukes strålebehandling?
Mange kreftpasienter vil i løpet av sykdomsforløpet få strålebehandling. Behandling med stråler gis noen ganger som eneste behandling, andre ganger som supplement til annen behandling, som for eksempel operasjon, enten før eller etter. Strålebehandling kan kombineres med annen behandling som for eksempel cellegift. Strålebehandling brukes også ved tilbakefall og som lindrende behandling ved langtkommet sykdom.
Strålebehandling er aktuelt ved:
- Kurativ behandling – målet er å gjøre pasienten frisk av sin kreftsykdom. Strålebehandling brukes her ved kreftsykdommer som primært vokser lokalt, for eksempel kreft i hode- og halsområdet, prostata og livmorhalskreft. Det kan ta opp til syv uker å gjennomføre en slik behandling. I noen tilfeller kan den gis 2 ganger om dagen, da vil behandlingstiden være kortere.
- Supplerende (adjuvant) behandling – Strålebehandling kan også gis som supplerende behandling etter operasjon for å minske risiko for tilbakefall av sykdommen. Dette er aktuelt blant annet ved brystkreft, hvor strålebehandling er standardbehandling etter brystbevarende operasjoner.
- Lindrende (palliativ) behandling – Strålebehandling kan lindre plager og symptomer, som for eksempel smerter. Ved lindrende strålebehandling gis kun få behandlinger.
Behandlende lege bestemmer hvor høy stråledose som skal gis og hvor stort område som skal bestråles. For å unngå skader, planlegger stråleterapeuter og medisinske fysikere strålebehandlingen av svulsten slik at det friske vevet får lavest mulig dose.
Ved å dele opp den totale stråledosen i små daglige doser forsterkes denne effekten og gir normalt vev tid til reparasjon mellom hver behandling.
Det er viktig å vite at pasienter som får strålebehandling ikke representerer noen strålefare og kan omgås voksne, barn og gravide som vanlig under hele behandlingsperioden.
Forberedelser før oppstart av strålebehandling
Disse forberedelsene gjøres på stråleterapiavdelingen hvor behandlingen foregår, sammen med behandlende lege, medisinsk fysiker og stråleterapeut.
Fiksering – For at strålene skal treffe på nøyaktig samme sted ved hver behandling, er det viktig å ligge helt i ro og i samme stilling. Avhengig av hvilket område man ønsker å behandle må man noen ganger lage spesielle former for å fiksere kroppsdeler som armer eller bein. Når hode/ halsområdet skal bestråles, lages en maske tilpasset hver enkelt pasient, som brukes under planlegging og ved hver behandling.
CT-doseplan – Det er ofte nødvendig å bruke CT (computertomografi) til å planlegge strålebehandlingen. Det tas snittrøntgenbilder av den delen av kroppen som skal behandles. CT-bildene benyttes til å lage et individuelt tilpasset behandlingsopplegg (doseplan). Dette krever nøye utregninger og kan derfor ta noe tid. Det er også vanlig å lage noen tusjmerker og i noen tilfeller tatoveres små punkter i huden. Tusjstreker og tatoveringspunkter brukes til å sikre at pasienten ligger i riktig leie før behandling.
Tannlege – Alle pasienter som mottar strålebehandling mot hode/hals området skal til tannlege før oppstart av behandlingen. Strålebehandling reduserer spyttproduksjonen, noe som kan gi skade på tennene og nødvendig tannbehandling må derfor gjøres i forkant. Ved eventuell tanntrekking skal det gå 14 dager før strålebehandlingen starter, siden sårtilhelingen er dårligere under strålebehandling.
Slik utføres strålebehandlingen
Behandlingsmaskinen står i et rom som er skjermet fra omgivelsene med stråletette vegger. Både stråleterapeuter og datamaskiner følger nøye med på at behandlingen blir gitt etter planen som er laget.
Pasienten ligger alene i behandlingsrommet under selve behandlingen. Personalet følger med på pasienten via overvåkingsskjermer. Ved behov kan personalet snakke med pasienten via et høyttalersystem. Behandlingen tar bare noen få minutter hver dag. Som regel merker man ikke noe mens strålingen gis. For å sikre at man stråler på riktig sted tas det bildekontroller før hver behandling.
Hvor ofte blir behandlingen gitt?
Antall behandlinger kan variere, alt etter hvilket behandlingsopplegg og stråledose (styrken på behandlingen) som er bestemt av lege. Det vanligste å gi behandling fem dager i uken, med pause i helgene.
Om det er helbredende eller lindrende behandling er av betydning for dose per behandling og antall behandlinger. Andre faktorer som avgjør hvor ofte behandling skal gis kan være diagnose, alder og allmenntilstand.
Ulike typer strålebehandling
De fleste kreftpasienter får utvendig strålebehandling, men ved noen tilstander kan innvendig stråling (brachyterapi) være mest egnet.
Ved utvendig strålebehandling brukes to typer stråler. Forskjellen på disse er evnen til å trenge igjennom vevet. Valg av stråletype baseres på hva som passer best i forhold til pasientens diagnose. Det mest vanlige er å gi strålebehandling med fotoner, men elektroner kan brukes når kun hudoverflaten skal behandles.
Ved innvendig strålebehandling kommer strålingen fra små stykker radioaktivt stoff (iridium). Iridium ligger i tynne rør som plasseres direkte i kreftsvulsten. Fordelene ved innvendig strålebehandling er at man kan gi en mer konsentrert og eventuelt høyere stråledose i det aktuelle området.
Innvendig strålebehandling gjør at man unngår utfordringene med å strålebehandle det friske vevet rundt svulsten. Ved innvendig behandling får man bedøvelse eller lett narkose. En behandling kan derfor vare i 4 timer, og det er vanlig med en eller to behandlinger (oppmøter). Denne type strålebehandling brukes blant annet ved kreft i underlivet hos kvinner, prostatakreft og munnhulekreft.
I 2025 åpnet to protonsentre i Norge, et ved Radiumhospitalet (OUS) og et ved Haukeland universitetssykehus. Tilbudet skal være tilgjengelig for pasienter over hele landet.
Protonterapi er en type stråleterapi hvor høyenergetiske protoner (hydrogenkjerner) siktes inn mot kreftsvulsten til pasienten.
Protoner har andre fysiske egenskaper enn fotoner, og kan avgi mesteparten av stråledosen på et presist, avgrenset dyp. Det gir bedre treffsikkerhet og skåner omkringliggende vev, noe som kan redusere risikoen for bivirkninger.
Hvordan foregår protonbehandling?
Før oppstart av protonbehandling vil du bli innkalt til samtale med lege for å få informasjon om behandlingen og mulige bivirkninger. For å planlegge behandlingen blir du også innkalt til en time for fiksering og CT (eventuelt MR eller PET skanning). Dette skjer gjerne 1-2 uker får oppstart.
Når du starter opp behandlingen blir du møtt av en stråleterapeut som gir deg informasjon om behandlingen og en tidsplan. Behandling med protoner tar mellom 30 – 50 minutter, altså litt lenger tid enn ved vanlig strålebehandling med fotoner. Behandlingen kan vare i 3- 7 uker, avhengig av hva slags kreftdiagnose du har. Du vil jevnlig ha møter med lege, stråleterapeut og sykepleier i løpet av behandlingsperioden.
Hvem kan få protonbehandling
Barn og unge med kreftdiagnoser som tidligere ble henvist til utenlandsbehandling vil nå behandles med protoner i Norge. I tillegg vil noen enkeltpasienter eller små grupper kunne vurderes for protonbehandling. Etter hvert som man får nye kunnskap og dokumentasjon vil man kunne endre på hvem som bør henvises til protonbehandling. Hvis du lurer på om protonstråling kan være aktuelt for deg, spør kreftlegen din på ditt sykehus.
Behandling med protoner ble for første gang mulig i Norge i 2025. Selv om denne behandlingsformen har vært brukt i mange tiår i andre land, trenger vi mer kunnskap om hvem som har mest nytte av denne behandlingen. Samtidig som det innføres protonterapi i Norge, satses det derfor også på protonforskning via kliniske studier for å finne ut hvem som vil ha best nytte av protonbehandling.
Ulike stråleteknikker
De senere årene har ny teknologi gjort det mulig å optimalisere strålebehandlingen til den enkelte pasient på en helt ny og tilpasset måte, for eksempel ved stereotaktisk-, intensitetmodulert- eller buebehandling. I noen tilfeller er det også mulig å kombinere flere teknikker.
Ved stereotaktisk strålebehandling får man én enkelt eller få konsentrerte behandlinger med høydose røntgenstråler fra mange vinkler inn mot et lite avgrenset område. Strålemaskinen roterer rundt pasienten mens den avleverer stråling. Mengden stråling som gis avpasses i forhold til svulsten for å oppnå høy dose i svulsten og mindre dose til det friske vevet.
Da denne strålebehandlingen krever stor nøyaktighet, skal man ligge i et spesielt leie under behandlingen. Ved svulster i hjernen anvendes en hoderamme eller et stramt maskesystem, som fikseres omkring kraniet. Ved behandling på kroppen brukes en form som man ligger i. Stereotaktisk strålebehandling brukes mest ved hjernesvulster, lungekreft, kreft i lever og ved enkelte typer metastaser (fjernspredning).
Ved å variere stråleintensiteten utfra svulstens form kan man få optimal stråledose til svulsten, samtidig som man kan skåne mer av friskvevet rundt. Man har da mulighet til å avgrense høydoseområdet kun til svulsten som man ønsker å gi høy dose. Denne teknologien gjør at friskvevet utsettes for lavere stråledoser.
Ved buebehandling har man muligheten til å gi stråling mens maskinen roterer rundt pasienten. Strålingen blir tilpasset svulsten etter hvert som maskinen beveger seg. På denne måten oppnår man en jevn dose til hele svulsten, samtidig som man skåner huden for eventuelle bivirkninger.
Bivirkninger/seneffekter
Strålebehandling påvirker ikke bare kreftcellene, men også kroppens friske celler som blir bestrålt. Det er dette som kan gi bivirkninger. Vanlige akutte bivirkninger kan komme alt etter som hvor man får stråling, og kan for eksempel innebære irritasjon i hud og slimhinner, kvalme og diaré, trøtthet og hodepine.
Rødme og sårhet i huden i strålefeltet er en vanlig bivirkning som kommer gradvis under selve behandlingen og som kan vedvare og/eller øke 2-3 uker etter avsluttet behandling.
Daglig vask av huden i strålefeltet anbefales og man kan dusje og vaske seg som vanlig, men for å irritere huden minst mulig kan det være lurt å tenke på følgende:
- Bruk lunkent vann da veldig varmt vann tørker ut huden ytterligere.
- Bruk lavt trykk på dusjen. Ikke skrubbe eller gni.
- Uparfymert såpe kan brukes. Hvis strålefeltet er mot hodet brukes en mild sjampo.
- Klapp huden tørr eller lufttørk.
- Mild deodorant kan brukes selv om armhulen er med i strålefeltet, så lenge det ikke fører til irritasjon i huden.
Stråleterapeuten vil også kunne gi god informasjon om hvordan man best kan ta vare på huden under behandlingen.
Bivirkninger som kvalme, oppkast, dårlig matlyst, diaré, mage-/luftsmerter, og tørre slimhinner er vanlig hvis man får behandling mot for eksempel mage, tarm eller bekken og hode eller hals. Det er individuelt hvor uttalt bivirkningene vil bli.
Strålebehandling mot hår og skjegg fører til hår- og skjeggavfall. Det kan oppstå varig skade på hårsekkene på grunn av høye stråledoser, slik at hår og skjegg ikke vokser ut igjen i det området som er bestrålt.
Strålebehandlingen kan føre til at du føler deg mer trøtt og slapp. Behandlingene er en fysisk påkjenning. Stress, reisevei og en utrygg livssituasjon kan også føre til at man er mer sliten enn vanlig.
Nedsatt matlyst, kvalme, diaré og smerter øker tretthetsfølelsen. Mange kan ha behov for å hvile litt ekstra. Frisk luft er bra. En spasertur hver dag kan gjøre godt, og den behøver ikke å være så lang.
Under strålebehandling mot nedre del av bekkenet/mageregionen, blir ofte slimhinnene i skjeden tynnere og tørrere og det kan oppstå mindre blødninger ved vaginalt samleie. Dette er ufarlig og normalt.
Det kan også blø litt om man bruker dilator som er en stav laget av plast eller silikon. Etter stråling mot bekkenområde kan man begynne å bruke en vaginal dilator rundt to uker etter avsluttet strålebehandling. Dilatoren er kostnadsfri og lege søker NAV om refusjon. Dilator brukes vanligvis omtrent tre ganger i uken.
Menn som får bestrålt prostata, tarm, testikler eller urinveier kan foruten sårhet også få potensproblemer, forbigående eller varige. Ved flere sykehus kan man få tilbud om en samtale med sexolog. Snakk med sykepleier eller stråleterapeut om dette.
Strålebehandling kan virke inn på beinmargen som produserer blodceller, hvis denne ligger i eller ved behandlingsområdet. Det tas derfor vanligvis blodprøver en gang per uke. Det er ikke uvanlig at blodprosenten synker og immunforsvaret svekkes. Legen vil vurdere om en eventuell blodoverføring er nødvendig.
Viktig å vite om sepsis (blodforgiftning)
Kreftpasienter kan være utsatt for å utvikle sepsis, særlig ved cellegiftbehandling som svekker immunforsvaret. Sepsis er en alvorlig infeksjon som kan gjøre pasienter svært syke. Det er derfor viktig å kjenne symptomene og vite hva man skal gjøre ved mistanke om sepsis.
Livet under og etter behandling
Det er individuelt hvordan man opplever hverdagen under og etter strålebehandling. Det er forskjellig hvordan man tolererer behandlingen og hvilke bivirkninger som oppstår (avhengig av dose og område som blir bestrålt). Hva slags form man var i forut for behandlingen har også betydning.
Alle pasienter som får strålebehandling bør drikke rikelig med væske, en- to liter daglig avhengig av kroppsvekten.
Pasienter som røyker under strålebehandling har økt risiko for dårligere behandlingseffekt og mer bivirkninger. Strålene er avhengig av oksygen for å virke effektivt. Røyking vil føre til at svulsten får mindre oksygen og vil dermed redusere effekten av behandlingen. Pasienter som ikke klarer å slutte helt vil allikevel har nytte av en nedtrapping fordi hver røyk påvirker helsen. Snakk med legen din eller annet helsepersonell om dine røykevaner. Det finnes i dag en rekke behandlingsmuligheter og ressurser som kan hjelpe deg å nå målet ditt.
Hudområdet som blir bestrålt vil alltid være sårbar og kan lettere bli brent. Det er viktig å unngå direkte soleksponering av strålefeltet i behandlingsperioden og området bør helst tildekkes med fargede tekstiler. Solfaktor i strålefeltet frarådes i behandlingsperioden og til huden er tilhelet etter avsluttet strålebehandling. Etter dette anbefales bruk av minimum solfaktor 30 og/eller tildekking av det bestrålte området i minst ett år.
Klær er bra som beskyttelse. Lyse farger slipper gjennom mer stråler enn mørke farger, så jo mer fargerike og tettvevde klær, desto bedre beskytter de. Klærnes evne til å beskytte halveres når de er våte.
Bruk av badekar og svømmehall frarådes under behandlingsperioden og så lenge det er reaksjon i huden. Vann fra badekar blir raskt forurenset. Klor kan irritere og tørke ut huden. Smøring med uparfymert fuktighetskrem kan redusere tørrhet og kløe. Huden skal være ren og tørr før behandlingen.
Der det eventuelt blir hudløse områder skal det ikke smøres med krem, da det kan irritere ytterligere.
Hvis det er tydelig at huden er tørr, bør det være mer fettinnhold i kremen, men det er viktig at huden er tørr før selve behandlingen. Følg anbefalinger gitt av personalet på stråleterapiavdelingen.
Klær av bomull eller silke anbefales for å redusere irritasjon i huden. Gnissing kan øke sårhet i strålefeltet. Unngå klær som strammer i stråleområdet. Unngå bruk av tape/plaster i strålefeltet da det kan irritere og rive med hud så det blir sår.
Er det behov for barbering i strålefeltet skal det brukes barbermaskin, ikke barberhøvel.
Dersom du er seksuelt aktiv, kan du gjenoppta seksuallivet når det føles naturlig for deg. Det er ikke uvanlig at en under behandling kan ha nedsatt seksuell lyst. Det betyr ikke at det vil vedvare etter avsluttet behandling.
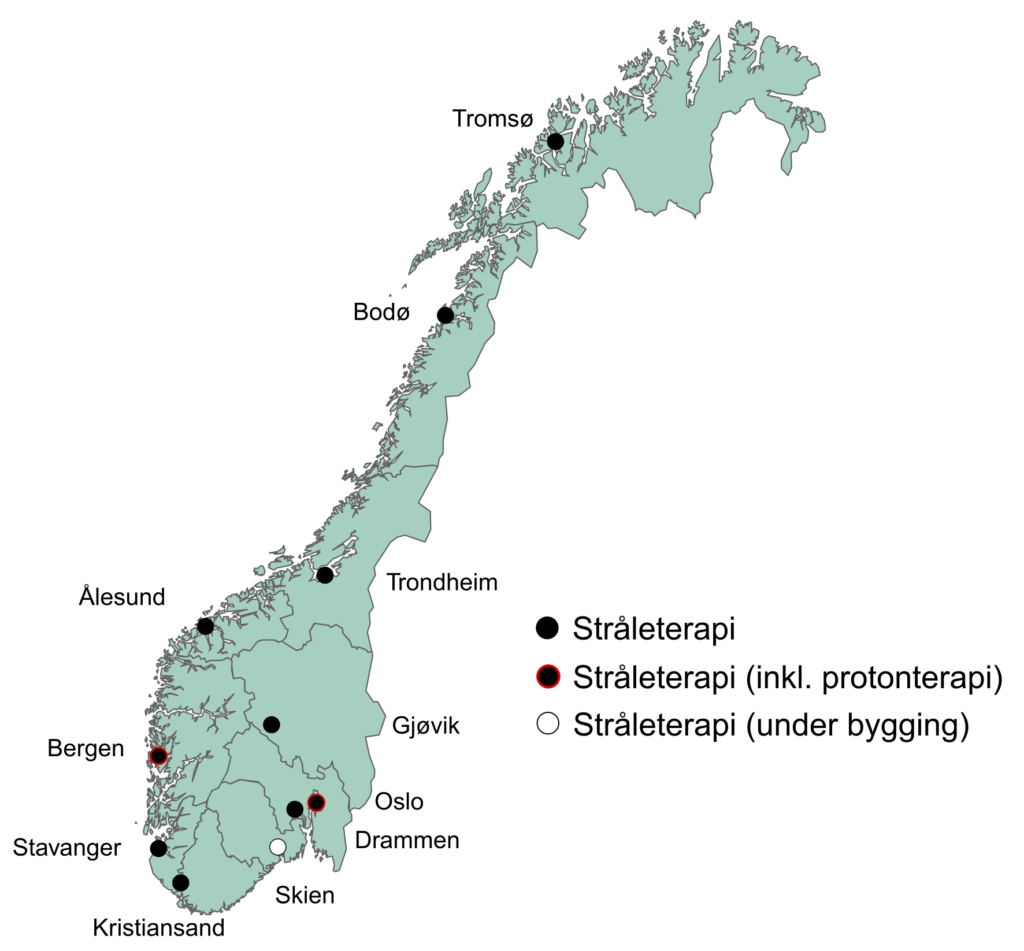
Hvor tilbys strålebehandling?
Strålebehandling tilbys ved 10 ulike sykehus i Norge; I Gjøvik, Oslo, Drammen, Kristiansand, Stavanger, Bergen, Ålesund, Trondheim, Bodø og Tromsø. Tilbudet utvides stadig, og om noen år vil også Skien tilby strålebehandling til sine kreftpasienter.

Snakk med oss
Har du spørsmål om kreft, eller trenger noen å snakke med? Hos oss møter du erfarne fagfolk. Rådgivningstjenesten er gratis, og du kan være anonym. Vi snakker norsk og engelsk.