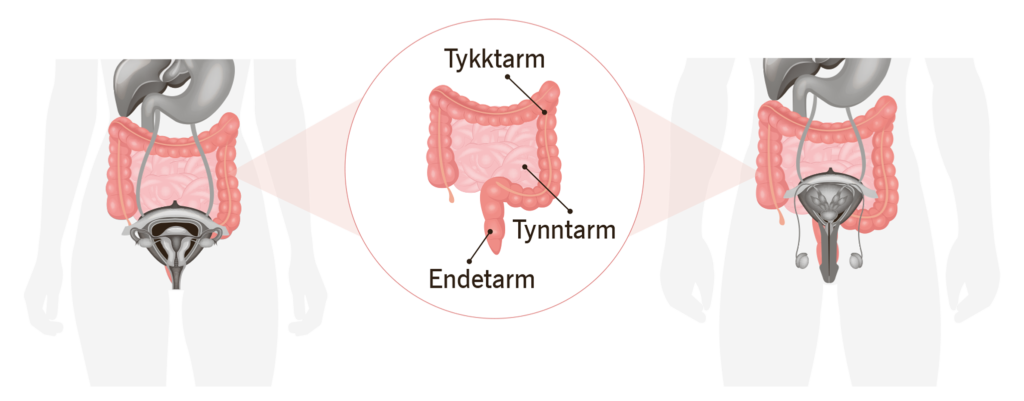
Tarmkreft (kolorektal kreft) er et samlebegrep om kreft i tykktarm og endetarm.
På denne siden omtaler vi kreft i tykktarm og endetarm. Tynntarmkreft blir ikke omtalt her. Tynntarmkreft er veldig sjeldent, og de fleste svulstene er av typen nevroendokrin kreft (NET kreft). Analkreft blir omtalt på en egen side.
Symptomer
- Endret avføringsmønster som vekslende treg/løs avføring, er vanlig ved kreft i tykktarmen. Ved endetarmskreft er løs avføring og sterk avføringstrang et symptom når svulsten har nådd en viss størrelse.
- Følelse av at tarmen ikke tømmes ordentlig ved avføring forårsakes av at svulsten tar plass, og det kan føles som om at det fremdeles er avføring igjen i tarmen.
- Luft i tarmen og en følelse av å være oppblåst kan forårsakes av at tarmen holder på å gå tett.
- Magesmerter kan oppstå dersom en svulst blokkerer tarmpassasjen slik at avføring og luft får problemer med å passere. Cirka 20 prosent av all kreft i tykktarm/endetarm starter med akutte smerter og tarmslyng (ileus).
- Blod i avføringen kan vise seg som synlig rødt blod hvis svulsten er i nedre del av tarmen eller som sortfarget avføring dersom svulsten er i øvre del av tarmen. Ved blod i endetarmsåpningen, i toalettskålen eller på papiret, bør det sjekkes hos legen selv om det bare er små mengder.
- Vekttap kommer av at matlysten ofte blir dårlig på grunn av problemene som er beskrevet over. Dette kan være tegn på at sykdommen er kommet langt.
- Blodmangel (lav blodprosent og/eller lave jernlagre) kommer av at svulsten ofte har blødd i tarmen over tid.
Symptomene på tarmkreft varierer etter hvor svulsten ligger. Området svulsten befinner seg i kan også være ømt, og selve svulsten kan noen ganger kjennes.
Symptomene kan være tegn på andre tilstander og ikke nødvendigvis kreft. Likevel er det viktig å ta de på alvor. Har du mistanke om at noe er galt, anbefaler vi at du kontakter legen din for en vurdering.

Snakk med oss om kreft
Mandag–fredag: 09.00–15.00
radgivning@kreftforeningen.no21 49 49 21 Chat med ossOm rådgivningstjenestenUndersøkelse og diagnose
Ved mistanke om tarmkreft er disse undersøkelsene vanlige:
Klinisk undersøkelse hvor endetarmen blir undersøkt ved at legen kjenner i tarmen med fingeren.
Blodprøver tas for å sjekke tumormarkører som kan være med på å styrke eller svekke mistanken om tarmkreft. CEA er en slik markør. Ved slapphet, blodmangel og uklare symptomer fra magen, kan man undersøke for blod i avføringen.
Rektoskopi (nhi.no) og koloskopi brukes til å undersøke og eventuelt ta vevsprøver (biopsi) fra endetarm og tykktarm.
CT og MR (av lunger, mageområdet og bekkenet) og eventuelt ultralyd tas for å finne ut hvor stor svulsten er, nøyaktig beliggenhet og om den har spredd seg til andre organer.
Møte med legen
- Skriv ned på forhånd det du lurer på.
- Ta med deg noen – det kan være lett å glemme det som blir sagt.
- Oppsummer det dere har snakket om før du går fra legen. Da kan eventuelle misforståelser korrigeres.
Pakkeforløp for kreft
Pakkeforløpet for tykk- og endetarmskreft (helsedirektoratet.no) har som mål å bidra til rask utredning og oppstart av behandling, og unngå unødvendig ventetid.
Helsedirektoratet har utarbeidet et nasjonalt handlingsprogram med retningslinjer for diagnostikk, behandling og oppfølging av tykk- og endetarmskreft (helsedirektoratet.no).
Psykiske reaksjoner
Livet endrer seg når kreft blir en del av det. Mange opplever uvisshet og bekymring. Vi har samlet noen råd og forslag til teknikker som kanskje kan hjelpe.
Å være pårørende er utfordrende, og det er mange måter å reagere på. Her er noen råd spesielt til pårørende.
Hjelp, støtte og møteplasser
Kreftkoordinator i kommunen har oversikt over tilbud i nærheten og kan hjelpe til med å tilrettelegge hverdagen for kreftsyke og pårørende.
Kreftforeningen har en rekke tilbud som kan være til hjelp, blant annet gratis rådgivning og rettshjelp, mulighet for økonomisk støtte samt møteplasser, arrangementer og kurs.
Vi jobber også for at flere som kan og vil skal få mulighet til å stå i arbeid, både under og etter kreft. Se rådene våre om arbeid, utdanning og kreft.
Før behandlingen starter
Før kreftbehandlingen starter har du mulighet til å styrke kroppen fysisk og mentalt slik at du tåler behandlingen bedre. Dette kalles prehabilitering.
Forskning viser at prehabilitering gir økt livskvalitet, færre komplikasjoner, og at du kommer deg raskere etter behandling.
Behandling av tarmkreft
Hvilken behandling som velges avhenger av hvor svulsten ligger og størrelsen på den, om den har spredd seg, svulstens genfeil (mutasjoner), pasientens alder og allmenntilstand, samt eventuelle tilleggssykdommer.
Dersom svulsten ikke kan opereres, kan det være aktuelt med strålebehandling og/eller cellegift.
Kirurgi
Kirurgi av kreft i tykktarm og endetarm kan utføres enten ved tradisjonell operasjon eller ved kikkhullsoperasjon (laparoskopi). Hvilken metode som velges, bestemmes utfra svulstens størrelse og beliggenhet.
Ved operasjon av kreft i tykktarm, fjernes svulsten og et stykke av tarmen på hver side, samt omkringliggende lymfeknuter. Det er stort sett mulig å skjøte sammen tarmen igjen for å unngå utlagt tarm (stomi).
Ved operasjon av kreft i endetarmen fjernes hele eller store deler av endetarmen. I tillegg fjernes omkringliggende lymfeknuter og fettvev.
For å gi tarmen ro til å leges etter operasjonen får man ofte midlertidig stomi. Dette er en kunstig tarmåpning som legges på magen og avføringen tømmer seg i en pose. Siden det ikke er noen lukkemuskel i stomien, kan ikke pasienten selv kontrollere når tømmingen av avføringen skal foregå. Likevel kan avføringen reguleres godt ved å tilpasse kostholdet. Når tarmen er bedre kan tarmen legges tilbake.
Dersom svulsten ligger i det nederste området av endetarmen må lukkemuskele fjernes. Da får man utlagt tarm permanent.
Cellegift
Cellegift benyttes på ulike måter. Den kan gis før operasjonen for å krympe svulsten (neoadjuvant behandling) eller etter operasjonen for å redusere risiko for tilbakefall (adjuvant behandling).
Cellegift brukes også dersom tarmkreften har spredt seg til andre deler av kroppen (fjernmetastaser).
Viktig å vite om sepsis (blodforgiftning)
Kreftpasienter kan være utsatt for å utvikle sepsis, særlig ved cellegiftbehandling som svekker immunforsvaret. Sepsis er en alvorlig infeksjon som kan gjøre pasienter svært syke. Det er derfor viktig å kjenne symptomene og vite hva man skal gjøre ved mistanke om sepsis.
Strålebehandling
Strålebehandling kan brukes i tillegg til operasjon for endetarmskreft, for å redusere svulstens størrelse før operasjon og redusere risikoen for tilbakefall. I tilfeller der svulsten ikke kan fjernes med kirurgi kan strålebehandling gis for å begrense vekst av svulsten.
Strålebehandling gis ofte i kombinasjon med cellegift. Cellegiften forsterker effekten av strålebehandling.
Strålebehandling kan også brukes hvis kreften har spredt seg til andre deler av kroppen, for eksempel skjelettet.
Målrettet behandling
Målrettede legemidler (antistoffer) dreper eller skader kreftcellene ved at de rettes direkte mot den genetiske forandringen. I tarmkreftbehandling brukes ulike antistoffer.
Ved å teste svulsten for hvilke forandringer (mutasjoner) som finnes får pasienten riktig behandling for deres genfeil.
Det er viktig å huske at både målrettet behandling og immunterapi ikke hjelper alle, men kun de pasientene som har feilene disse medikamentene har effekt på.
Immunterapi
Studier viser at en liten gruppe pasienter kan ha god effekt av immunterapi. Felles for disse pasientene, er at de har et spesielt uttrykk i kreftcellene sine, som kalles MSI (mikrosatelitt instabilitet).
MSI forekommer hos 15 prosent av alle som har tarmkreft. Hos de resterende 85 prosent kan det være andre genfeil eller mekanismer som er årsak til at en har fått kreft.
3-5 % av pasientene med spredning har svulst med MSI.
På bakgrunn av gode resultater brukes immunsjekkpunkthemmere ved visse diagnoser. Det er legemidler som fjerner «bremseklossene» i immunforsvaret. Med denne behandlingen utnyttes pasientens eget immunsystem til å angripe kreftcellene direkte. Målet med behandlingen er å gjøre immunsystemet i stand til å oppdage og fjerne kreftcellene/kreftsvulsten.
Kliniske studier
Kliniske studier, eller utprøvende behandling, er studier som utføres på mennesker for å undersøke virkningen av nye medisiner og behandlingsmetoder.
Etter behandling
Oppfølging etter avsluttet behandling blir tilpasset den enkelte. Legen med ansvar for din behandling på sykehuset, skisserer et opplegg for oppfølging og kontroller i etterkant. Det er viktig å avklare hvor ofte du skal til kontroll, hva kontrollen innebærer og hvor kontrollen skal gjøres.
Når du er ferdigbehandlet vil du få tilbud om regelmessige kontroller. Kontrollene foregår delvis ved ditt lokalsykehus og delvis der du har fått behandling.
Kontrollene etter avsluttet behandling tilpasses den enkelte pasient. Diskuter dette med kreftlegen når behandlingen avsluttes slik at det blir en forutsigbarhet om når og hvor kontrollene skal gjennomføres.
Vær oppmerksom på symptomer som blod i avføringen, endrede avføringsvaner, smerter og vekttap i tiden etter behandling. Dette trenger ikke å være tegn på at sykdommen er tilbake, men det bør undersøkes av lege.
Rehabilitering
Rehabilitering skal gi pasienten mulighet til å komme tilbake til hverdagen så raskt som mulig – og hjelp til å håndtere endringer som følger av sykdommen og behandlingen. Det vil variere hva slags rehabilitering den enkelte trenger og hvor i sykdomsforløpet man er. Mange sykehus tilbyr trening rettet mot kreftpasienter. Spør legen eller sykepleieren om råd.
Senskader
Mange opplever at livet endrer seg, både fysisk og psykisk, i forbindelse med kreftsykdom og behandling. De fleste vil ikke få alvorlige senskader etter behandlingen, men det er vanlig å oppleve noen plager.
Stråle- og cellegiftbehandling kan gi en del plager. I de fleste tilfellene er de forbigående. Plagene opptrer som regel i løpet av de første seks ukene etter behandlingen og forsvinner i løpet av 2-6 måneder. Hos andre kan plagene utvikle seg gradvis gjennom måneder og år.
Strålebehandling mot tarm og urinveier kan på sikt føre til flere ulike plager som for eksempel diaré, forstoppelse, blødninger, sterk trang til avføring, tarmslyng, betennelsestilstander og smerter.
Behandlingsmulighetene er medisiner, operasjon og/eller ernæringstilskudd. Hyperbar oksygenbehandling (helse-bergen.no) også kalt trykktankbehandling, har også vist gode resultater ved stråleskadet tarm.
Etter strålebehandling skal den delen av huden som er bestrålt ikke utsettes for sol det første året. Deretter bør huden i dette området ikke bli solbrent. Beskyttelse med klær og bruk av solkrem med minimum faktor 15 anbefales.
Stråling på bekkenfeltet kan påvirke menns evne til å få barn. Yngre kvinner kommer i tillegg i for tidlig overgangsalder. Strålebehandling i forbindelse med tarmkreft kan også indirekte føre til benskjørhet dersom eggstokkene er innenfor strålefeltet. Man prøver imidlertid å skjerme eggstokker og testikler så langt det lar seg gjøre.
Cellegiftbehandling ved tarmkreft kan gi varige bivirkninger. Bivirkningene varierer avhengig av total dose på cellegiften, hvilken type cellegift som er gitt og eventuelt tilleggsbehandling.
Polynevropati (legehandboka.no) er en tilstand preget av prikkinger, nummenhet og kuldefølelse i fingertupper og føtter, samt putefølelse under føttene. Polynevropati som oppstår etter kreftbehandling vil oftest forsvinne, men tilstanden kan vare opptil et par år. For noen blir den kronisk.
Årsak, forebygging og risiko
Faktorer som kan gi økt risiko
- Polypper og adenomer (godartede små svulster) i tarmen, og som ikke blir behandlet
- Betennelsessykdommer som ulcerøs kolitt og Crohns sykdom
- Tidligere strålebehandling mot bekken
- Fedme, overvekt, høyt inntak av rødt- og bearbeidet kjøtt, samt inaktivitet, kan assosieres med økt forekomst av tarmkreft.
- Alkohol
- Røyk og snus
Alle som er 55 år tilbys deltakelse i Tarmscreeningprogrammet.
Årsaken til kreftsykdom er vanligvis ukjent. Enkelte faktorer kan øke risikoen uten at vi kan påvirke dem. Vi kan likevel ta noen valg i måten vi lever på som bidrar til å minske risikoen, selv om det ikke gir noen garanti mot å få kreft.
Arv
Anslagsvis er 3 % av alle tarmkrefttilfeller koblet til arv med kjente genfeil. Den mest vanlige formen for arvelig tarmkreft er Lynch syndrom og er størsteparten av denne andelen. Det finnes også andre former for arvelig tarmkreft, slik som familiær adenomatøs polypose (FAP), men det er kun i anslagsvis under 1% av alle tarmkrefttilfeller.
Omlag 20 % av alle med tykk- og endetarmskreft kan ha familiær tarmkreft. Det vil si at det er en opphopning av tykk- og endetarmskreft i familien, men genfeil er ukjent.
Forekomst og overlevelse
I 2023 fikk 4995 personer tarmkreft i Norge. Blant disse var det 2552 menn og 2443 kvinner.
Tilfellene fordeler seg slik mellom kreft i tykktarm og endetarm:
| Kjønn | Tykktarm | Endetarm |
|---|---|---|
| Menn | 1702 | 850 |
| Kvinner | 1807 | 636 |
| Totalt | 3509 | 1486 |
Tarmkreft har hatt en rask økning de siste 50 årene. Økningen er større i Norge enn det som er observert i de andre nordiske landene. Årsaken til dette er ikke kjent
Før du leser videre om statistikk på overlevelse
For noen kan statistikk virke betryggende. For andre kan tallene oppleves som overveldende. Det er viktig å huske at statistikk på overlevelse, er basert på gjennomsnittstall beregnet ut fra store pasientgrupper.
Selv om statistikk på gruppenivå kan gi viktig innsikt, sier den ikke nødvendigvis noe om hvordan det vil gå for den enkelte. Det er flere individuelle faktorer som spiller inn på overlevelse, blant annet sykdomsutbredelse, effekt av behandling, allmenntilstand og alder. Individuelle forskjeller kan være store.
Fem år etter at pasienten har fått diagnosen tykktarmskreft er det nå 69,8 prosent av mennene og 71,7 prosent av kvinnene som fortsatt lever.
Hvis sykdommen oppdages tidlig, (Stadium I), er det 94 prosent av mennene og 97 prosent av kvinnene som lever etter fem år.
Hvis sykdommen har spredd seg til andre organ (Stadium IV), er det 19,2 prosent av mennene og 21,9 prosent av kvinnene som lever etter fem år.
Fem år etter at pasienten har fått diagnosen endetarmskreft er det nå 72,6 prosent av mennene og 75,3 prosent av kvinnene som fortsatt lever.
Hvis sykdommen oppdages tidlig, (Stadium I), er det 97,4 prosent av mennene og 99,5 prosent av kvinnene som lever etter fem år.
Hvis sykdommen har spredd seg til andre organ (Stadium IV), er det 24,4 prosent av mennene og 23,8 prosent av kvinnene som lever etter fem år.
Krefttallene er hentet fra Kreftregisteret, som samler inn data og utarbeider statistikk om kreftforekomsten i Norge. Kreftregisterets tall for 2024 kan du lese om på fhi.no.

Snakk med oss om kreft
Vi er her for å hjelpe deg med alle spørsmål om kreft, uansett hvilken situasjon du er i.