Bukspyttkjertelkreft (Cancer pancreas) har få og diffuse symptomer. Dette fører til at kreften ofte blir oppdaget sent.
Symptomer
Symptomene kan være tegn på andre tilstander og ikke nødvendigvis kreft. Vårt råd er at man bør ta kontakt med lege dersom symptomene varer i over tre uker.
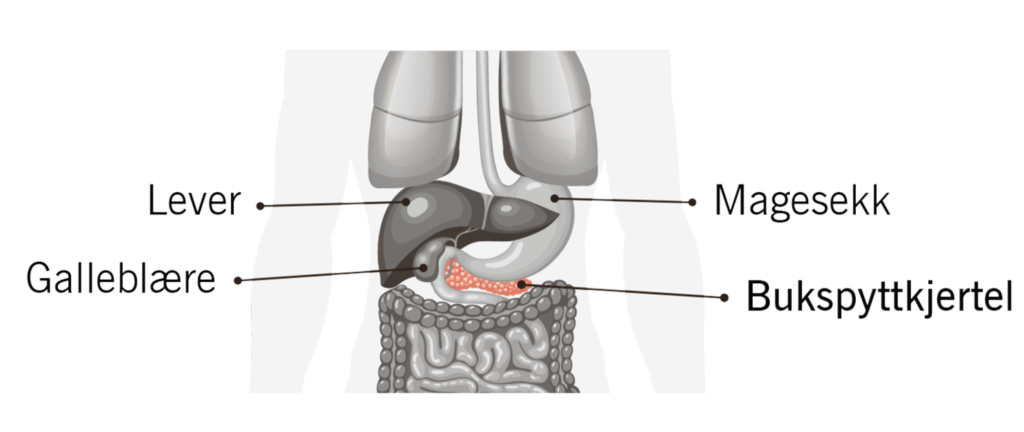
- Gulsott er et symptom som tyder på at svulsten ligger i bukspyttkjertelens øverste del (hodedel) og trykker mot gallegangen – som går gjennom bukspyttkjertelen. Når gallen ikke får tømt seg ut i tarmen via gallegangen, går den ut i kroppen via blodbanen. Gallefargestoffet bilirubin kan hope seg opp og gi hud og slimhinner en gul farge. Denne tilstanden kalles gulsott og kan gi hudkløe, mørk urin og lys avføring.
- Magesmerter i tillegg til gulsott, er ofte det symptomet som gjør at pasienten oppsøker lege. Disse symptomene kan tyde på at svulsten har blitt så stor at den har vokst gjennom bukspyttkjertelen og trykker på nerver i området.
- Diffuse mage- og ryggsmerter kjennes ofte sentralt i magen og kan stråle bakover mot ryggen. Smertene forverres ofte når du ligger på ryggen.
- Diaré er gjerne et symptom når svulsten blokkerer veien ut fra bukspyttkjertelen, og enzymene som skal bryte ned fettet i maten ikke kommer ut i tarmen. Dette fører til fettrik avføring som flyter på vannet i toalettet.
- Nyoppdaget diabetes kan være et varselsignal, spesielt hvis dette kommer i forbindelse med vekttap og smerter. Cirka 20 prosent av dem som får bukspyttkjertelkreft har utviklet diabetes.
- Vekttap, slapphet og generell uvelhetsfølelse kan være tidlige symptomer på bukspyttkjertelkreft. Mange har hatt et vekttap på 2–5 kilo ved diagnosetidspunktet, andre har gått ned over 10 kilo.

Snakk med oss
Mandag–fredag: 09.00–15.00
radgivning@kreftforeningen.no21 49 49 21 Chat med ossOm rådgivningstjenestenUndersøkelse og diagnose
Blodprøver kan gi en pekepinn på at noe er galt. Det gjelder spesielt leverfunksjonsprøver, som kan bli forhøyet hvis svulsten trykker på gallegangen slik at drenasje av galle fra leveren til tolvfingertarmen blir dårlig.
Det finnes i dag ingen biokjemisk laboratorietest av blod eller urin eller kombinasjon av tester som er tilstrekkelig sensitive og spesifikke for å stille diagnosen.
Ultralyd er ofte den første undersøkelsen som gjøres ved mistanke om bukspyttkjertelkreft. Med ultralyd kan man vurdere svulsten og eventuell spredning. Hvis ultralyd gir mistanke om svulst i bukspyttkjertelen bør det tas CT.
CT er en god undersøkelse til å påvise svulstens beliggenhet, eventuell innvekst i nærliggende blodkar eller organer, og om det foreligger spredning til lever. Det har betydning for hvilken behandling som skal gis. Det tas også CT av lungene for å se om sykdommen har spredd seg dit. Det er relativt uvanlig at det skjer.
MR er også en god undersøkelse, som kartlegger det samme som CT gjør. MR er en spesielt god undersøkelse til å avklare om det foreligger spredning til lever hvis CT gir mistanke om det.
ERCP (kreftlex.no) (Endoskopisk Retrograd Cholangio Pancreaticografi) utføres for innsetting av et plast eller metallrør (stent) i gallegangen for å få passasje av galle ut i tarmen og oppheve gulsotten.
Vevsprøver (biopsier) gjøres hvis det skal startes behandling med cellegift eller stråling. Vevsprøve gjøres vanligvis ikke når svulsten kan opereres. En vevsprøve skal avklare hva slags type svulst det er, adenokarsinom (det som vanligvis betegnes som bukspyttkjertelkreft) eller en annen type svulst, for eksempel nevroendokrin svulst.
Nevroendokrin kreft forekommer mer sjelden enn adenokarsinom og har en bedre prognose.
Møte med legen
Det er lurt å forberede seg til møtet med legen.
- Tenk igjennom hva du ønsker å få ut av samtalen.
- Skriv ned på forhånd det du lurer på.
- Ta med deg noen – det kan være lett å glemme det som blir sagt.
- Oppsummer det dere har snakket om før du går fra legen. Da kan eventuelle misforståelser korrigeres.
- Snakk gjerne med noen om samtalen etterpå.
Pakkeforløp for kreft
Pakkeforløpet for bukspyttkjertelkreft (helsedirektoratet.no) har som mål å bidra til rask utredning og oppstart av behandling, og unngå unødvendig ventetid.
Helsedirektoratet har utarbeidet et nasjonalt handlingsprogram med retningslinjer for diagnostikk, behandling og oppfølging av pasienter med bukspyttkjertelkreft (helsedirektoratet.no).
Psykiske reaksjoner
Livet endrer seg når kreft blir en del av det. Mange opplever uvisshet og bekymring. Vi har samlet noen råd og forslag til teknikker som kanskje kan hjelpe.
Å være pårørende er utfordrende, og det er mange måter å reagere på. Her er noen råd spesielt til pårørende.
Hjelp, støtte og møteplasser
Kreftkoordinator i kommunen har oversikt over tilbud i nærheten og kan hjelpe til med å tilrettelegge hverdagen for kreftsyke og pårørende.
Kreftforeningen har en rekke tilbud som kan være til hjelp, blant annet gratis rådgivning og rettshjelp, mulighet for økonomisk støtte samt møteplasser, arrangementer og kurs.
Vi jobber også for at flere som kan og vil skal få mulighet til å stå i arbeid, både under og etter kreft. Se rådene våre om arbeid, utdanning og kreft.
🎙️ 1. EPISODE AV K-ORDET
Sosialantropolog Thomas Hylland Eriksen
En av Norges aller mest kjente professorer snakker om livet med bukspyttkjertelkreft. Hvordan er det å leve mot legenes odds, og hvordan finner han livsgleder når formen ikke er som før?
Behandling
For den som får kreft, vil det å være i best mulig form gjøre at man tåler behandlingen bedre.
Kirurgi er per i dag er den eneste muligheten for å bli frisk av bukspyttkjertelkreft (adenokarsinom). I tillegg brukes cellegift- og strålebehandling, som kan gi både lindrende og livsforlengende effekt.
Samvalg
Samvalg er en prosess der pasienten sammen med helsepersonell tar beslutninger om hvilke behandlingsmetoder som passer best. For noen pasienter fremstår ett alternativ som det klart beste. For andre kan det finnes flere likestilte muligheter, der verdier og måten man ønsker å leve på spiller inn. For å gjøre valget enklere er det utarbeidet et samvalgsverktøy som gir informasjon om fordeler og ulemper ved ulike alternativer (helsenorge.no).
Kirurgi
Av kirurgi er Whipples operasjon (pancreatoduodenektomi) mest brukt ved bukspyttkjertelkreft. Den gjøres ved kreftsvulster i bukspyttkjertelens hode-region, eller i nærliggende organer som tolvfingertarm eller nedre galleveier. Operasjonen kan også utføres ved visse tilfeller av kronisk bukspyttkjertelbetennelse eller ved enkelte typer cyster i bukspyttkjertelhodet som kan utvikle seg til kreft.
Operasjonen gjøres ikke dersom det er spredning til andre organer (oftest lever og/eller lunge), eller hvis svulsten har omfattende vekst inn i blodårer. Den kan utføres i enkelte tilfeller der det er begrenset innvekst i blodårer (portvenen). Hvis det er innvekst i blodårer anbefales det å gi cellegift (neoadjuvant cellegiftbehandling) før endelig vurdering for operasjon.
Under operasjonen fjernes bukspyttkjertelens hode-region. Ettersom bukspyttkjertelen har felles blodforsyning og lymfedrenasje med organer i nærheten, fjernes galleblæren og en del av ytre galleveier, hele tolvfingertarmen og ofte nederste del av magesekken. Til slutt gjøres en rekonstruksjon der tynntarmen skjøtes til gjenværende gallegang-, magesekk- og bukspyttkjertelrest.
Ved kreftsvulst i bukspyttkjertelens kropp eller hale-region fjernes bukspyttkjertelens kropp og/eller hale-region (distal pankreatektomi). Ettersom blodkarene til milten løper tett bak bukspyttkjertelen fjernes oftest også milten under denne operasjonen. En sjelden gang utføres fjerning av hele bukspyttkjertelen ved bukspyttkjertelkreft (total pankreatektomi).
De fleste opplever at de går ned i vekt etter operasjonen. Manglende matlyst og stort vekttap kan bedres med blant annet små, energirike måltider, tilsetninger i maten og bruk av kapsler med fordøyelsesenzymer til måltidene.
For mange løser disse problemene seg relativt raskt etter operasjonen, mens andre kan slite i lang tid. Det kan derfor være hensiktsmessig å følge noen enkle kostråd eller få snakke med en ernæringsfysiolog på sykehuset før eller i etterkant av operasjonen.
Pasienter som har fjernet kreftsvulsten, bør vurderes for tilleggsbehandling med cellegift (adjuvant cellegiftbehandling).
Cellegift- og strålebehandling
Når bukspyttkjertelkreften ikke kan fjernes ved en operasjon, finnes det ulike former for behandling som kan redusere utbredelsen og plagene sykdommen kan gi. Cellegiftbehandling kan ha både lindrende og livsforlengende effekt. For svært mange pasienter med bukspyttkjertelkreft er dette den behandlingen som er mest aktuell. Med lindrende behandling menes blant annet smertebehandling og behandling av symptomene som sykdommen gir. I sjeldne tilfeller kan strålebehandling være aktuelt, spesielt som smertebehandling ved spredning til skjelettet.
Både operasjon, cellegift- og strålebehandling kan gi bivirkninger. Det er vanlig å føle seg sliten og utmattet både under selve behandlingen og i etterkant. De fleste bivirkninger forsvinner gradvis når behandlingen er avsluttet.
Viktig å vite om sepsis (blodforgiftning)
Kreftpasienter kan være utsatt for å utvikle sepsis, særlig ved cellegiftbehandling. Sepsis er en alvorlig infeksjon som kan gjøre pasienter svært syke. Det er derfor viktig å kjenne symptomene og vite hva man skal gjøre ved mistanke om sepsis.
Kliniske studier
Kliniske studier, eller utprøvende behandling, er studier som utføres på mennesker for å undersøke virkningen av nye medisiner og behandlingsmetoder.
Etter behandling
Oppfølging etter avsluttet behandling blir tilpasset den enkelte. Legen med ansvar for din behandling på sykehuset, skisserer et opplegg for oppfølging og kontroller i etterkant. Det er viktig å avklare hvor ofte du skal til kontroll, hva kontrollen innebærer og hvor kontrollen skal gjøres.
Etter Whipples operasjon vil mange trenge en sprøyte med B12- vitamin hvis deler av magesekken er fjernet. Etter Whipples operasjon eller fjerning av bukspyttkjertelkropp/hale må det følges opp med hensyn til:
- blodprosent og jerninnhold
- blodsukker – insulin produseres i bukspyttkjertelen og er med på å regulere blodsukkeret. Svikt i produksjonen etter operasjonen vil kunne gi diabetes
- pankreasenzym – produseres i bukspyttkjertelen og er med på å bryte ned fettstoffer i tarminnholdet. Svikt i produksjonen etter operasjon vil kunne gi fettrik, løs avføring
Hvis hele bukspyttkjertelen er fjernet, skal pasienten følges opp av en spesialist på diabetes for optimal regulering av blodsukker.
Forebygging og risiko
Årsaken til kreftsykdom er vanligvis ukjent. Enkelte faktorer kan øke risikoen uten at vi kan påvirke dem. Vi kan likevel ta noen valg som bidrar til å minske risikoen, selv om det ikke gir noen garanti mot å få kreft.
Slik kan risikoen minskes
- Være snus og røykfri
- Begrense alkoholforbruket
- Holde en sunn kroppsvekt, unngå overvekt og fedme
- Ha et sunt kosthold og begrens mengden rødt og bearbeidet kjøtt samt mat med mettet fett
Faktorer som kan gi økt risiko
- Langvarig kronisk betennelse i bukspyttkjertelen (pankreatitt)
- Enkelte andre sykdommer, som diabetes, magesår, infeksjon med hepatitt B og enkelte infeksjoner i munnen
- Røyk og snus
Arv
Bukspyttkjertelkreft skyldes sjelden arv. Dette gjelder omtrent 10% av alle tilfeller av bukspyttkjertelkreft.
Rehabilitering
Rehabilitering skal gi pasienten mulighet til å komme tilbake til hverdagen så raskt som mulig – og hjelp til å håndtere endringer som følger av sykdommen og behandlingen. Det vil variere hva slags rehabilitering den enkelte trenger. Rehabiliteringsbehovet kan også endre seg etter hvor i sykdomsforløpet man er. Spør legen eller sykepleieren om råd.
Senskader
Flere opplever at livet endrer seg, mentalt så vel som fysisk, i forbindelse med kreftsykdom og behandling. Yteevne, energinivå og seksualfunksjon kan bli redusert, og noen får senskader. De fleste vil ikke få alvorlige senskader, men mange vil oppleve noen plager.
Utbredelse og overlevelse
I 2024 var det 1038 mennesker som fikk bukspyttkjertelkreft i Norge, 548 menn og 490 kvinner.
Før du leser videre om statistikk om utbredelse og overlevelse
For noen kan statistikk virke betryggende. For andre kan tallene oppleves som overveldende. Det er viktig å huske at statistikk på overlevelse, er basert på gjennomsnittstall beregnet ut fra store pasientgrupper.
Selv om statistikk på gruppenivå kan gi viktig innsikt, sier den ikke nødvendigvis noe om hvordan det vil gå for den enkelte. Det er flere individuelle faktorer som spiller inn på overlevelse, blant annet sykdomsutbredelse, effekt av behandling, allmenntilstand og alder. Individuelle forskjeller kan være store.
Fem år etter at pasienten har fått diagnosen er det nå 15,1 prosent av mennene og 15,4 prosent av kvinnene som fortsatt lever.
Dersom sykdommen oppdages tidlig, i stadium 1 (hvor det bare er svulst i bukspyttkjertelen), er det 53,3 prosent av mennene og 56,8 prosent av kvinnene prosent som fortsatt lever etter fem år.
Hvis sykdommen oppdages i stadium IV (når den har spredd seg til et annet organ), er det 3,9 prosent av mennene og 4 prosent av kvinnene som lever etter fem år.
Krefttallene er hentet fra Kreftregisteret, som samler inn data og utarbeider statistikk om kreftforekomsten i Norge. Kreftregisterets tall for 2024 kan du lese om på fhi.no.

Snakk med oss
Vi er her for å hjelpe deg med alle spørsmål om kreft. Rådgivningstjenesten er gratis, og du kan være anonym.